COPD: Stadien, Lebenserwartung und Anzeichen der Krankheit
COPD ist eine chronische Lungenerkrankung, bei der die Atemwege dauerhaft verengt sind. Diese Krankheit ist weltweit eine der häufigsten Erkrankungen überhaupt. Mit welchen Symptomen sie einhergeht, wie die Behandlung aussieht und wie hoch die Lebenserwartung ist, lesen Sie hier.
Dieser Text entspricht den Vorgaben der ärztlichen Fachliteratur, medizinischen Leitlinien sowie aktuellen Studien und wurde von Mediziner*innen geprüft.
FAQ: Die häufigsten Fragen zu COPD
Bei der chronisch obstruktiven Lungenerkrankung (Chronic Obstructive Pulmonary Disease) handelt es sich um eine schwere Erkrankung der Atemwege, die nicht heilbar ist. Weltweit gilt COPD als dritthäufigste Todesursache.
COPD wird in die sogenannten GOLD-Stadien 1-4 eingeteilt. 1 ist dabei das leichteste und 4 das schwerste Stadium in Bezug auf die Ausprägung der Erkrankung. Zusätzlich werden Betroffene je nach Schwere der Symptome in Gruppen von A (gering) bis D (hoch) eingeteilt.
Bei fortgeschrittener Erkrankung kann es zu einem sogenannten Fassthorax kommen. Durch eine Überblähung der Lungen verformt sich der Brustkorb fassförmig. Im Zuge dessen wird auch der obere Bauch immer dicker.
Was ist COPD?
COPD ist die Abkürzung für den englischen Begriff chronic obstructive pulmonary disease, auf Deutsch chronisch obstruktive Lungenerkrankung. Die COPD ist eine langsam verlaufende, fortbestehende (chronische) Lungenkrankheit. Gekennzeichnet ist sie durch eine zunehmend schlechter werdende Lungenfunktion infolge einer Verengung (Obstruktion) der Atemwege.
Dafür verantwortlich sind in erster Linie die folgenden Lungenveränderungen, die bei COPD einzeln oder in Kombination auftreten können:
- chronisch obstruktive Bronchitis (dauerhafte Entzündung und Verengung der Bronchien) und/oder
- Lungenemphysem (krankhafte Überblähung der Lunge bzw. genauer gesagt der Lungenbläschen)
Häufigkeit von COPD
Wie häufig COPD genau ist, lässt sich wegen der vielen bislang unerkannten Fälle schwer sagen. Es ist davon auszugehen, dass in Deutschland etwa 10 Prozent der über 40-Jährigen betroffen sind. Darunter sind mehr Männer als Frauen.
Weltweit ist COPD derzeit die dritthäufigste Todesursache nach koronarer Herzkrankheit (KHK) und Schlaganfall.
Typische Symptome bei COPD
Typisch für COPD sind die sogenannten AHA-Symptome: Auswurf, Husten und Atemnot. Erst wenn sich eine COPD entwickelt, treten alle drei Symptome zusammen auf. Der Grund hierfür ist, dass erst die verengten Bronchien zu Atemnot führen.
- Husten: Hartnäckiger Husten ist typischerweise das erste Anzeichen für COPD. Die Symptome sind abhängig von der Tageszeit: Vor allem morgens nach dem Aufstehen husten die Betroffenen häufig sehr stark.
- Auswurf: Der Husten tritt bei COPD meist mit starkem Auswurf auf. Beide Symptome können sogar schon länger bestehen, noch bevor sich eine COPD entwickelt. Denn der Erkrankung geht oft eine chronische Bronchitis voraus, die ebenfalls Husten mit Auswurf verursacht. Für COPD ist vor allem morgendlicher Auswurf typisch, der in der Regel weiß, bei bakteriellen Infekten gelbgrün verfärbt ist.
- Atemnot: Anders als Husten und Auswurf kommt Atemnot bei einfacher chronischer Bronchitis so gut wie nie vor und kann somit ein Hinweis auf COPD sein. Zunächst bereitet die chronisch obstruktive Lungenerkrankung nur bei körperlicher Belastung Probleme bei der Atmung; im fortgeschrittenen COPD-Stadium kommt es auch in Ruhe zu Luftnot.
Exazerbation bei COPD
Die COPD-Symptome können sich plötzlich und deutlich verschlimmern: Fachleute bezeichnen das als Exazerbation. Dann kommt es meist zu Atemnot-Anfällen und verstärktem Husten mit Auswurf. Eine solche exazerbierte COPD kann verschiedene Auslöser haben, wie:
- Tabakrauch,
- Küchendünste,
- Parfum und
- andere Reizstoffe.
Achtung: Ein vermeintlich harmloser Raucherhusten kann erstes Anzeichen einer COPD sein!
Ohne geeignete Behandlung verstärkt sich die Atemnot, bis Betroffene fast ständig das Gefühl haben, zu wenig Luft zu bekommen (Dyspnoe). Schreitet die COPD weiter fort, können sich die Symptome verschlimmern: Das ist oft mit zunehmender Leistungsschwäche und einer allgemein verminderten Belastbarkeit verbunden. Dann können Betroffene selbst geringste Anstrengungen als Schwerstarbeit empfinden. So bereiten mit der Zeit ganz normale Alltagsbelastungen wie Treppensteigen oder auch das Ankleiden große Probleme.
Eigentlich ist die COPD eine Krankheit der Lunge. Mit der Zeit kann sich die chronisch-obstruktive Lungenerkrankung aber auf andere Organsysteme auswirken. Vor allem das Herz, aber auch die Muskulatur, das Skelett und verschiedene Stoffwechselorgane können infolge von COPD erkranken. Das verursacht oft weitere Symptome, wie:
- Blutarmut
- Muskelabbau
- Gewichtsverlust
Stadien (nach GOLD) bei COPD
Fachleute teilen die COPD nach den Kriterien der Global Initiative for Chronic Obstructive Lung Disease (GOLD) in vier Klassen und vier Gruppen ein. Der Schweregrad der COPD wird dabei in zwei Schritten ermittelt. Er richtet sich nach
- der Lungenfunktion,
- der Anzahl von deutlichen Verschlechterungen der Symptome (Exazerbationsrate) und
- dem Ergebnis eines Fragebogens (COPD Assessment Test) zu den Symptomen.
Den ersten Schritt zur Bestimmung des COPD-Schweregrads bildet der Lungenfunktionstest. Je nachdem, wie stark die Lungenfunktion schon beeinträchtigt ist, teilt man die Patient*innen in vier Klassen ein – von GOLD 1 (Stadium mit geringster Beeinträchtigung) bis GOLD 4 (Stadium mit höchster Beeinträchtigung, Endstadium). Wichtig für diese Einteilung sind zwei bestimmte Werte:
- die größtmögliche Menge Luft, die man innerhalb einer Sekunde ausatmen kann (FEV1, Forced Expiratory Volume in 1 second)
- die Luftmenge, die man nach tiefem Einatmen mit maximaler Geschwindigkeit insgesamt wieder ausatmen kann (FVC, forced vital capacity)
Das Verhältnis von FEV1 zu FVC beträgt normalerweise mehr als 0,75 (75 %), bei älteren Menschen liegt die Grenze bei einem Verhältnis von 0,7 (70 %) – bei Menschen mit COPD ist dieser Wert niedriger.
COPD-Stadien nach GOLD
| COPD-GOLD-Klasse | FEV1 (Sollwert = 100 %) |
| 1 (leicht) | mind. 80 % Soll |
| 2 (mittel) | 50 % bis 79 % Soll |
| 3 (schwer) | 30 % bis 49 % Soll |
| 4 (sehr schwer) | < 30 % Soll |
Der zweite Schritt zur Bestimmung des COPD-Schweregrads nach GOLD besteht darin, die Anzahl der Symptomverschlimmerungen (Exazerbationen) und die Symptomschwere zu erfassen und die Patient*innen dementsprechend in Gruppen von A (gering) bis D (hoch) einzuteilen. Entscheidend für die Einteilung in die vier Gruppen sind:
- die Häufigkeit von Krankheitsschüben in den vergangenen 12 Monaten (Exazerbationsrate) und
- die individuelle Ausprägung der Symptome (gemessen anhand eines Patientenfragenbogens).
Der Lungenfunktionswert und die ABCD-Grade fließen also getrennt in den COPD-Schweregrad ein: Wenn jemand beispielsweise relativ gute FEV1-Werte aufweist (= COPD-GOLD-Klasse 2), aber gleichzeitig zwei oder mehr Exazerbationen im Jahr hat (= Patientengruppe D), entspricht das dem COPD-Schweregrad GOLD D2.
Diese getrennte Betrachtung des Lungenfunktionswerts und der ABCD-Grade ermöglicht es, besser auf die einzelnen COPD-Patient*innen einzugehen und die Behandlung individuell zu gestalten.
Ursachen für COPD
Typische Ursache für COPD ist eine langanhaltende Schadstoffbelastung der Lunge – etwa durch jahrelanges Einatmen schädlicher Stoffe:
- Der größte Risikofaktor für COPD ist Rauchen. Für bis zu 90 Prozent aller Fälle ist das Tabakrauchen verantwortlich. Insgesamt entwickelt etwa jede*r zweite ältere Raucher*in eine chronisch obstruktive Lungenerkrankung. Dabei gilt: Je mehr man raucht, desto höher ist das Erkrankungsrisiko. Auch Passivrauchen ist ein Risikofaktor.
- Wesentlich seltener entsteht COPD durch giftige Stäube, Dämpfe und Gase, wie sie bei vielen Berufsgruppen vorkommen. Bei Bergleuten in Steinkohlegruben unter Tage beispielsweise ist die chronisch obstruktive Lungenerkrankung eine anerkannte Berufskrankheit und wird auch als Bergmannsbronchitis bezeichnet.
Daneben gibt es auch erbliche Ursachen für COPD: So führt in seltenen Fällen ein bestimmter vererbter Schaden am Erbgut (Gendefekt), der Alpha-1-Antitrypsinmangel, zu Störungen in der Lunge. Er verursacht ein Lungenemphysem, aus dem sich eine chronisch obstruktive Lungenerkrankung entwickeln kann.
Des Weiteren können möglicherweise häufige Atemwegsinfekte in der Kindheit oder auch ein seit Längerem bestehendes Asthma bronchiale eine COPD begünstigen.
Die mit der COPD verbundenen Veränderungen der Lunge lassen sich nicht rückgängig machen (irreversibel).
Lebenserwartung bei COPD
Als fortschreitende Lungenkrankheit wirkt sich COPD auf die Lebenserwartung aus. Fachleute gehen davon aus, dass die Lebenserwartung bei COPD durchschnittlich um fünf bis neun Jahre verkürzt ist. Doch jeder Fall von COPD ist anders und die Einflussfaktoren wie Begleiterkrankungen sehr unterschiedlich. Darum kann man zur Lebenserwartung einzelner Betroffener keine zuverlässigen Vorhersagen treffen.
Andererseits lässt sich der Krankheitsverlauf durch den richtigen Umgang mit der Krankheit meist deutlich verbessern. So kann eine geeignete Behandlung die Symptome abschwächen und im Idealfall das Fortschreiten der COPD über lange Zeit stoppen – was auch die Lebenserwartung erhöht.
Entscheidend für die Lebenserwartung ist vor allem eine Lebensstiländerung und eine konsequente Anwendung der verordneten Behandlungsmaßnahmen.
Lebenserwartung bei COPD erhöhen
Folgende Maßnahmen beeinflussen den Verlauf von COPD und damit auch die Lebenserwartung positiv:
- Mit dem Rauchen aufhören: Tabakrauch schädigt die Lunge immer weiter. Darum lohnt sich ein Rauchstopp in jedem Krankheitsstadium.
- Luftschadstoffe vermeiden: Stickoxide, Staub, Gase, Dämpfe, Ozon oder Dieselruß sind Gift für die Lunge. Entsprechend wichtig ist es, dass am Arbeitsplatz geeignete Schutzmaßnahmen gegen Schadstoffe eingehalten werden.
- Körperlich aktiv sein: Bewegung tut gut, auch leichte Bewegung wie regelmäßiges Spazierengehen, Walking oder Radfahren ist sinnvoll. Es gibt spezielle Lungensportgruppen. Dort vermittelte Übungen können auch regelmäßig zu Hause durchgeführt werden.
- Aufs Gewicht achten: Untergewicht als auch starkes Übergewicht sollten vermieden werden.
- Impfen lassen: Für Menschen mit COPD werden die jährliche Grippeschutzimpfung, die Pneumokokken-Schutzimpfung und die COVID-19-Impfung empfohlen.
- Infekten vorbeugen: Infektionen, vor allem der Atemwege, sollten möglichst durch gute Hygiene, ausreichend Schlaf und Bewegung vermieden werden.
- COPD wie verordnet behandeln: Wer sich an die ärztlichen Vorgaben der COPD-Behandlung hält, kann seine Lebenserwartung teils deutlich steigern.
Wie wird COPD festgestellt?
COPD bleibt meist bis zum fortgeschrittenen Stadium unerkannt. Der Grund für die späte Diagnose: Wer morgens hustet und gelegentlich Atemnot verspürt, vermutet nicht gleich eine Krankheit und sucht oft auch erst spät ärztlichen Rat.
Um die COPD von anderen Erkrankungen (wie z. B. Asthma oder Tuberkulose) abgrenzen und die passende Therapie festlegen zu können, ist eine genaue Diagnose wichtig. Daher überweisen viele Hausärzt*innen Patient*innen an eine lungenfachärztliche (pneumologische) Praxis.
Untersuchungen zur Diagnose von COPD
Bei Verdacht auf eine COPD besteht der erste Schritt zur Diagnose in der Regel darin, die Krankheitsgeschichte sorgfältig zu erfassen (Anamnese). Anschließend kommen folgende Untersuchungen zum Einsatz:
- körperliche Untersuchung
- Lungenfunktionsdiagnostik durch eine Spirometrie
- Allergiediagnostik (gelegentlich sinnvoll, um Asthma bronchiale auszuschließen)
Reicht dies nicht aus, um die COPD sicher festzustellen, können weitere Untersuchungen folgen. Dazu zählen:
- Blutuntersuchung
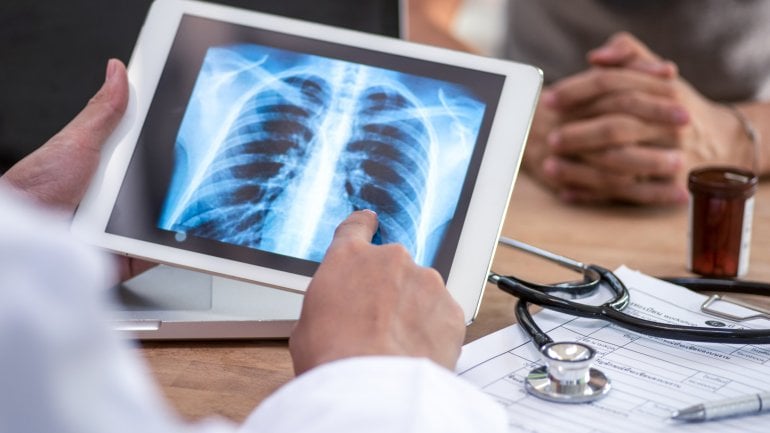
- Röntgen oder Computertomographie (CT) der Lunge
- Ganzkörperplethysmographie
- Bronchoskopie
Bei Anzeichen einer COPD steht zunächst eine körperliche Untersuchung an. Dazu gehört, dass die Lunge auf krankhafte Atemgeräusche geprüft, der Blutdruck gemessen sowie Herz, Bauch und Beine untersucht werden.
Beim Abhören der Lunge wird auf feuchte Rasselgeräusche geachtet, die durch die Schleimbildung bei COPD verursacht werden.
Bei einer COPD mit Lungenemphysem ist der Brustkorb fassförmig verändert und die Atembewegungen sind deutlich eingeschränkt. Das Atemgeräusch ist schwächer zu hören als bei gesunden Menschen und der Klopfschall klingt hohl.
Häufig kommt bei Verdacht auf eine COPD die Spirometrie zum Einsatz – eine Messung und Aufzeichnung der Atmung, die eine umfassende Lungenfunktionsdiagnostik ermöglicht.
Bei der COPD spielt die Labordiagnostik eine untergeordnete Rolle: Spezielle Blutwerte zur Diagnose von Lungenerkrankungen gibt es nicht. Eine Blutgasanalyse gibt jedoch Auskunft über den Sauerstoffgehalt im Blut.
Wie wird COPD behandelt?
Die Therapie bei COPD zielt vor allem darauf ab,
- Symptome, die Anfallshäufigkeit und das Fortschreiten der Lungenkrankheit zu verringern,
- die Lungenfunktion und damit die Lebensqualität zu verbessern oder zu erhalten,
- Komplikationen vorzubeugen und
- die Lebenserwartung zu steigern.
Allerdings ist eine völlige Heilung der COPD auch mit langfristiger Therapie nicht möglich. Denn die bestehenden Schäden an Bronchien und Lungen lassen sich nicht mehr vollständig rückgängig machen. Eine geeignete Behandlung kann jedoch die Symptome mildern und das Fortschreiten der COPD aufhalten – was auch die Lebenserwartung erhöht.
In jedem Fall ist es sinnvoll, die Wirksamkeit der COPD-Therapie immer wieder zu überprüfen – und die Behandlung gegebenenfalls anzupassen.
Auslöser vermeiden bei COPD
Entscheidend bei der COPD-Therapie ist es, die Auslöser der Lungenkrankheit zu vermeiden. Da die Hauptursache für die chronisch obstruktive Lungenerkrankung das Rauchen ist, heißt das in erster Linie vollständig auf Zigaretten zu verzichten. Nur weniger zu rauchen als vorher reicht nicht aus, um bei COPD Lungenfunktion und Beschwerden zu verbessern. Denn wer weiterhin Tabakrauch inhaliert, verstärkt die chronisch vorhandene Entzündung der Schleimhäute. Die oft als gesündere Alternative zu klassischen Zigaretten angepriesene E-Zigarette eignet sich bei COPD jedoch nicht zur Raucherentwöhnung.
Behandlung bei COPD durch Medikamente
Zur Grundbehandlung einer COPD gehören immer Medikamente. Ziel der Therapie ist es, die Beschwerden zu lindern und akuten Atemproblemen vorzubeugen.
Welche Medikamente am besten geeignet sind, richtet sich vor allem nach den COPD-Stadien. So besteht die medikamentöse Therapie im Anfangsstadium oft darin, nur bei akuter Atemnot ein geeignetes Mittel einzunehmen. Häufigere und stärkere Beschwerden erfordern hingegen eine Dauerbehandlung – im fortgeschrittenen Stadium oft mit einer Kombination aus mehreren Medikamenten.
Bronchodilatatoren
Hauptziel der medikamentösen COPD-Therapie ist es, die Bronchien zu erweitern und so das Atmen zu erleichtern. Das gelingt mit Bronchodilatatoren (lat. dilatare = ausbreiten, ausdehnen), die dauerhaft angewendet werden können und in verschiedenen Darreichungsformen zur Verfügung stehen:
- Spray (z. B. Beta-2-Sympathomimetika oder Anticholinergika)
- Tabletten,
- Tropfen
- Trinklösung (z. B. Theophyllin)
Kortison
Wenn bronchienerweiternde Mittel bei fortgeschrittener COPD nicht ausreichen, können zur Therapie kortisonhaltige Medikamente in Betracht kommen: Das Kortison einzuatmen (bzw. zu inhalieren), sodass es in die Lunge gelangt, hilft meist gut gegen die chronische Entzündung der Bronchialschleimhaut. Allerdings ist Kortison nicht zur dauerhaften Therapie geeignet.
Schleimlöser und Hustenstiller
Auf den Verlauf der COPD hat eine Therapie durch schleimlösende Mittel wie Acetylcystein oder Efeuextrakt keine direkte Wirkung. Deshalb empfehlen Fachleute diese Mittel nicht allgemein, um COPD zu behandeln. Schleimlöser können aber bei akuten Infekten und massiver Schleimbildung sinnvoll eingesetzt werden, um das Abhusten zu erleichtern – denn der Schleim kann sich sonst in den Bronchien festsetzen und letztendlich eine Lungenentzündung begünstigen.
Antibiotika
Treten bei COPD Komplikationen auf, wie etwa bakterielle Lungeninfektionen, sind zur akuten Therapie antibiotisch wirkende Medikamente sinnvoll.
Bei fortgeschrittener, schwerer COPD können außerdem entzündungshemmende Phosphodiesterase-4-Inhibitoren (PDE4-Hemmer) zum Einsatz kommen.
Nicht-medikamentöse Therapie
Unterstützend ist bei COPD auch eine nicht-medikamentöse Therapie sinnvoll. Zu den Behandlungsmöglichkeiten gehören unter anderem:
- Schulung: Durch eine gezielte COPD-Schulung (zum Beispiel, um die Technik zur Inhalation der Medikamente zu verbessern) lernen Betroffene, aktiv zur Bewältigung ihrer Erkrankung beizutragen. So können sie die chronisch obstruktive Lungenerkrankung besser kontrollieren sowie die Anzahl akuter Verschlechterungen der Krankheit und Notfallbehandlungen verringern.
- Physiotherapie: Mithilfe einer Atemphysiotherapie erreichen Betroffene eine erleichterte Atmung in Ruhe und unter Belastung sowie eine bessere Hustentechnik.
- Körperliches Training: Diese Maßnahme ist zur COPD-Langzeittherapie empfehlenswert, da auch sie die Anzahl akuter COPD-Verschlechterungen verringert sowie die Lebensqualität und Belastbarkeit steigert.
- Ernährungstherapie: Bei COPD ist es wichtig, das Körpergewicht regelmäßig zu kontrollieren und – falls nötig – durch gesteigerte Nährstoffzufuhr zuzunehmen, weil sich Unterernährung und ungewollter Gewichtsverlust negativ auf den Verlauf auswirken.
- Hilfsmittel: Die Versorgung mit verschiedenen Hilfsmitteln (wie Rollator, Greifhilfen, Verlängerungen für Schuhlöffel usw.) kann im Alltag eine große Erleichterung sein.
- Heimbeatmung: Bei Bedarf kann eine nicht-invasive Beatmung, also eine Beatmung über eine Nasensonde oder eine Maske, die Überlastung der Atemmuskulatur verringern.
Sauerstoff-Langzeittherapie (LTOT)
In fortgeschrittenen COPD-Stadien hat sich eine langfristige Therapie mit Sauerstoff bewährt: Die Lebenserwartung steigt durch die Sauerstoff-Langzeittherapie (LTOT) deutlich. Herrscht im Blut ein erheblicher chronischer Sauerstoffmangel, erhalten Betroffene bei der LTOT über eine Nasensonde mindestens 16 bis 24 Stunden täglich Sauerstoff.
Ab wann jemand bei COPD Sauerstoff braucht, ist unterschiedlich. Sinnvoll ist die Sauerstoff-Langzeittherapie vor allem bei COPD und gleichzeitiger chronischer Rechtsherzschwäche (Rechtsherzinsuffizienz). Eine regelmäßige, fachärztliche Kontrolle ist notwendig.
COPD: Verlauf und Prognose
Der Verlauf bei COPD hängt davon ab, wie stark die Erkrankung ausgeprägt ist und wie sich Betroffene verhalten. Entsprechend ist die Prognose sehr unterschiedlich. Eine COPD mit chronisch obstruktiver Bronchitis ist in der Regel nicht mehr vollständig heilbar. In jedem Fall wirken sich eine geeignete Therapie und der Verzicht auf das Rauchen positiv auf den Krankheitsverlauf aus.
Eine COPD mit Lungenemphysem ist mit einer ungünstigeren Prognose verbunden, weil das Lungengewebe zu stark zerstört ist. Langfristig kann ein Lungenemphysem das Herz schädigen.
Eine späte Komplikation der COPD ist das Cor pulmonale – eine Schwächung und Vergrößerung des rechten Herzens aufgrund des erhöhten Widerstands in den Lungenarterien. Schwere, lebensgefährliche Komplikationen sind das Versagen der Atemmuskulatur und Herzversagen (plötzlicher Herztod).
Um Komplikationen vorzubeugen, kann auch eine Selbsthilfegruppe bei COPD und der damit verbundene Austausch mit anderen Betroffenen helfen.
Wie kann man COPD vorbeugen?
Die Vorbeugung der COPDbesteht vor allem darin, den Risikofaktor Rauchen zu meiden: 90 Prozent aller Menschen mit COPD rauchen oder haben geraucht.