Neurodermitis: Symptome und Ursachen von atopischer Dermatitis
Neurodermitis kann die Lebensqualität stark beeinflussen. Der schuppende und juckende Hautausschlag an der Kopfhaut, im Gesicht oder an anderen Körperstellen zeigt sich häufig schon beim Baby. Welche Symptome und Ursachen ein atopisches Ekzem hat und ob Cremes und Salben helfen, lesen Sie hier.
Dieser Text entspricht den Vorgaben der ärztlichen Fachliteratur, medizinischen Leitlinien sowie aktuellen Studien und wurde von Mediziner*innen geprüft.
FAQ: Häufige Fragen und Antworten zu Neurodermitis
Häufig kommen zu einer genetischen Veranlagung bestimmte Umweltfaktoren hinzu, die einen Schub auslösen können. Dazu gehören etwa Kälte und Hitze, chlorhaltiges Wasser und bestimmte Konservierungs- und Farbstoffe sowie Allergene in Kuhmilch oder Soja. Auch trockene Heizungsluft, Schwitzen und übermäßiger Stress können ein atopisches Ekzem begünstigen.
Ja. Eine Neurodermitis entwickelt sich häufig bereits in den ersten beiden Lebensjahren. Bis zum Erwachsenenalter sind allerdings rund 60 Prozent der Betroffen wieder beschwerdefrei.
Es existiert kein Medikament, das die Neurodermitis selbst heilen kann. Verschiedene Cremes und Salben mit Wirkstoffen wie Harnstoff oder Kortison, Medikamente zum Einnehmen und eine Lichttherapie können jedoch die Beschwerden lindern. Darüber hinaus ist es wichtig, Feuchtigkeitscremes mit Reizstoffen und generell allergene Stoffe zu meiden sowie auf Kleidungsstücke mit Wolle zu verzichten.
Was ist Neurodermitis?
Neurodermitis ist eine chronische, nicht ansteckende Entzündung der Haut, die zu andauerndem oder immer wiederkehrendem schuppigen, trockenen und stark juckendem Hautausschlag führt.
Die Neurodermitis zählt zu den atopischen Erkrankungen. Bei einer Atopie neigen Menschen zu Überempfindlichkeitsreaktionen auf eigentlich harmlose Reize. Diese Menschen erkranken eher an Neurodermitis, allergischem Asthma oder Nesselsucht als andere.
Andere Bezeichnungen für die Neurodermitis sind:
- atopisches Ekzem
- atopische Dermatitis
- Neurodermitis atopica
- endogenes Ekzem
- konstitutionelles Ekzem
Wie häufig ist eine Neurodermitis?
Das atopische Ekzem ist die häufigste chronische Erkrankung bei Kindern. 8,4 Prozent der Kinder und Jugendlichen unter 20 Jahren sind an Neurodermitis erkrankt. Bei den meisten von ihnen gehen die Beschwerden jedoch zurück, sodass unter Personen im Alter von über 20 Jahren nur noch rund 3,3 Prozent betroffen sind. Nur sehr selten tritt eine Neurodermitis erst im Erwachsenenalter auf.
Neurodermitis erkennen: Mögliche Symptome
Die Haut von Neurodermitis Betroffener ist generell trockener als die anderer Menschen und kann weniger Feuchtigkeit speichern. Außerdem fehlen ihr bestimmte Hautfette. Sie wird mit der Zeit zunehmend rau, rissig, schuppt leicht und ihre Barrierefunktion nimmt ab.
Typische Symptome einer Neurodermitis sind:
- trockene, rote, raue Hautstellen, vor allem in Hautfalten wie Ellenbogenbeugen,
- Hautschuppen,
- nässende Hautbläschen oder Knötchen und
- starker Juckreiz
Wie ausgeprägt die Symptome der Neurodermitis sind und welche Körperstellen betroffen sind, kann ganz unterschiedlich sein. Zudem verändert sich das Erscheinungsbild im Laufe des Lebens.
Bei Erwachsenen zeigt sich Neurodermitis vor allem durch flächige Entzündungsherde und Rötungen an den Beugeseiten der Extremitäten. Auch an Gesicht, Hals und an den Händen können die entzündlichen Stellen zu sehen sein.
Sonderfall von Neurodermitis: Die Prurigoform
Eine Sonderform der Neurodermitis kommt bei Erwachsenen häufiger vor: die sogenannte Prurigoform. Typische Symptome sind am ganzen Körper auftretende, Knötchen, die sehr stark jucken.
In den meisten Fällen verläuft eine Neurodermitis in Schüben: Mal sind die Symptome stärker, mal schwächer – und manchmal bilden sie sich zurück. Manche Menschen mit Neurodermitis haben permanent Beschwerden, andere nur sporadisch.
Neurodermitis beim Baby und bei Kleinkindern
Häufig zeigt sich ein atopisches Ekzem schon im Säuglingsalter als Milchschorf. Symptome von Milchschorf sind gelblich-weiße Krusten in Kombination mit nässenden Entzündungsreaktionen der Haut, die sich flächenartig ausdehnen können. Milchschorf ist nicht zu verwechseln mit dem Kopfgneis, den viele Babys haben. Dieser ist völlig unproblematisch und juckt nicht. Und nicht in jedem Fall geht aus dem Milchschorf eine Neurodermitis hervor.
Anzeichen dafür, dass der Milchschorf Vorläufer einer atopischen Dermatitis ist, sind:
- Nicht nur der Kopf, sondern auch die Außenseiten der Arme und Beine, die Kopfhaut und das Gesicht sind betroffen, vor allem Stirn und Wangen.
- Es zeigen sich nässende Bläschen und Krusten auf der Haut.
- Viren und Bakterien besiedeln häufig die angegriffenen Hautbereiche.
Neurodermitis bei Kindern und Jugendlichen
Ab dem Kindesalter sind sogenannte Beugenekzeme für Neurodermitis typisch. Die Hautveränderungen, zeigen sich dann vor allem in den Beugefalten der Gelenke, etwa in den Kniekehlen und Ellenbeugen. Die Hände, der Hals und der Nacken sind ebenfalls häufig betroffen, das Gesicht hingegen nur selten.
Im Gegensatz zu Babys ist die Haut bei Kindern und Jugendlichen mit Neurodermitis trockener und neigt eher zur Schuppenbildung. Mit zunehmendem Alter entstehen baumrindenartige Vergröberungen der trockenen und verdickten Haut. Diese Veränderung nennt sich Flechtenbildung (Lichenifikation).
Was Eltern tun können
Eltern können einige Dinge beachten, um das Risiko einer Neurodermitis zu senken:
- Babys, die ein erhöhtes Risiko für eine Neurodermitis haben, sollten regelmäßig gut mit einer wirkstofffreien, für Babys geeigneten Creme gepflegt werden. Dies reduziert die Gefahr, dass die Erkrankung ausbricht.
- Eine abwechslungsreiche, gesunde Ernährung ist wichtig. Nahrungsmittel sollten nur ausgeschlossen werden, wenn das Kind allergisch reagiert.
- Sollte ein Baby statt Muttermilch Säuglingsnahrung bekommen, empfiehlt sich hydrolisierte Molke (HA-Milch).
- Babys und Kinder mit Neurodermitis sollen regulär nach den Empfehlungen der Ständigen Impfkommission geimpft werden (STIKO).
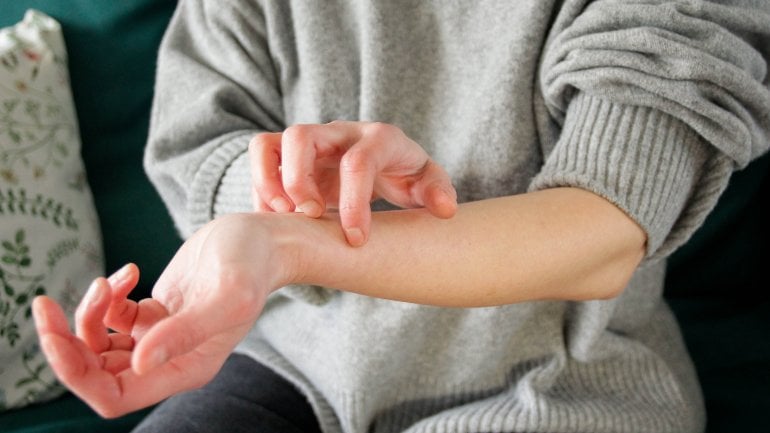
Kratzen verstärkt die Symptome
Der quälende Juckreiz ist für die meisten Betroffenen das Symptom, das besonders belastend ist. Das Jucken kann die Lebensqualität ähnlich stark beeinträchtigen wie ein chronischer Schmerz.
Wer dem Juckreiz nachgibt und sich kratzt, kann die Neurodermitis verstärken. Keime können leicht in die aufgekratzten Stellen eindringen und sich dort ausbreiten.
Welche Ursache hat Neurodermitis?
Eine Neurodermitis hat verschiedene Ursachen. In der Regel ist es eine Kombination aus genetischer Veranlagung und verschiedenen Umwelteinflüssen, die zu einer atopischen Dermatitis führt.
Wenn nahe Verwandte eine Neurodermitis haben, ist das Risiko zu erkranken, erhöht. Das gilt vor allem, wenn beide Elternteile betroffen sind. Ihr Kind entwickelt dann mit einer Wahrscheinlichkeit von 60 bis 80 Prozent ebenfalls ein atopisches Ekzem, Heuschnupfen oder allergisches Asthma.
Unter anderem kann eine Genmutation für die Veranlagung zu Neurodermitis verantwortlich sein. Diese hemmt die Produktion des Eiweißes Filaggrin. Bei einem Filaggrin-Mangel verändert sich die Beschaffenheit der Hautfette. Die Haut wird trockener und anfälliger für Störungen. Kommen weitere Faktoren hinzu – etwa häufiges Waschen mit Seife –, kann dies die Anfälligkeit zusätzlich erhöhen.
Überreaktion des Immunsystems
Ist die Hautbarriere geschädigt, ist die Haut durchlässiger und kann nur unzureichend vor Umwelteinflüssen schützen. Krankheitserreger und reizende Stoffe können leichter eindringen. Das erhöht die Wahrscheinlichkeit, dass das Immunsystem zunehmend sensibler auf diese Allergene reagiert und eine allergische Form der Neurodermitis begünstigt.
Stuft das Immunsystem ein Allergen als gefährlich ein, bildet es Abwehrstoffe, die Antikörper, die das Allergen bekämpfen. Die Haut reagiert mit einer entzündlichen Abwehrreaktion. Verschiedene weiße Blutkörperchen halten die Entzündungsreaktion in Gang.
Schätzungen zufolge leiden 3 bis 4 von 10 Menschen mit Neurodermitis an einer solchen allergischen Form.
Ihr Immunsystem reagiert zum Beispiel auf Allergene wie
- Pollen,
- Hausstaubmilben,
- Nüsse,
- Eier,
- Milch und
- Fisch.
Die Antikörper, die das Immunsystem gegen diese Stoffe bildet, können im Blut nachgewiesen werden.
Umweltfaktoren, die eine Neurodermitis auslösen können
Neben den Allergenen gibt es weitere Faktoren, die einen Neurodermitis-Schub begünstigen können. Zu diesen Inhibitoren zählen zum Beispiel:
- raue Textilien wie z. B. grober Wolle
- Zigarettenrauch
- Infektionen
- bestimmte Lebensmittel
- extreme klimatische Bedingungen (z. B. Kälte, Schwüle, Hitze)
psychischer Stress
Von Person zu Person kann es verschieden sein, welche Faktoren einen Schub begünstigen.
Neurodermitis behandeln: Was hilft?
Die Erkrankung selbst ist nicht heilbar. In vielen Fällen verschwindet Neurodermitis bis zum Erwachsenenalter von selbst. Solange die atopische Dermatitis besteht, erfordert sie eine langfristige Behandlung. Wie genau die Therapie aussieht, ist immer vom Einzelfall abhängig.
Basistherapie: Die richtige Creme
Die Haut ist bei Neurodermitis besonders empfindlich. Ziel der Basistherapie ist es, die Haut ausreichend mit Feuchtigkeit zu versorgen. Besonders wichtig ist dabei die sorgfältige und regelmäßige Hautpflege mit rückfettenden Substanzen ohne Duft- und Konservierungsstoffe.
Tipps zur Basispflege:
- Bei sehr trockener Haut sollten rückfettende Salben, z. B. mit Harnstoff oder Glyzerin, zum Einsatz kommen. Bei Säuglingen ist Harnstoff nicht empfohlen.
- Bei weniger trockener Haut können Öl-in-Wasser-Emulsionen das Mittel der Wahl sein.
- Zur Reinigung der Haut bieten sich rückfettendes Duschöl oder Ölbäder an.
- Keine aggressiven Seifen oder Desinfektionsmittel verwenden.
- Einen zu häufigen Kontakt mit Wasser vermeiden.
- Nicht zu heiß duschen.
- Seife trocknet die Haut aus, deshalb sollten betroffene Hautpartien nicht eingeseift werden.
Provozierende Stoffe meiden
Es gibt Substanzen oder Umstände, die ein Ekzem auslösen oder verschlimmern können. Diese sind von Person zu Person unterschiedlich und sollten vermieden werden:
- Zu warme, trockene Raumluft und Schwitzen wirken sich bei Neurodermitis ungünstig aus. Das Schlafzimmer sollte daher möglichst kühl gehalten werden.
- Kleidungsstücke aus Wolle oder Baumwolle sind häufig problematisch.
- Potenzielle Allergene wie Kuhmilch, Eier, Hausstaub und Pollen sollten bei entsprechender Reaktion darauf vermieden werden.
- Zigarettenrauch ist in jedem Fall schädlich, von verrauchten Räumen sollten sich Betroffene daher fernhalten.
Lokale Therapie: Äußerliche Behandlung während eines akuten Schubs
Bei einem leichten bis mittelschweren Neurodermitis-Schub reicht neben der Basistherapie meist eine äußerliche Behandlung aus, um die Beschwerden zu verbessern.
Dabei spielen vor allem zwei Wirkstoffgruppen eine Rolle:
- Glukokortikosteroide (kortisonhaltige Präparate) unterdrücken die überschüssige Immunreaktion des Körpers.
- Calcineurin-Hemmer beeinflussen die an der Entzündung beteiligten weißen Blutkörperchen.
Behandlung mit Kortison
Für einen kurzzeitigen Effekt kann eine Salbe mit Kortison hilfreich sein. Kortison hemmt die Entzündung und lindert den Juckreiz. Bei Neurodermitis im Gesicht und an empfindlichen Hautstellen, etwa am Hals, sollte allerdings nur eine schwache Kortisonsalbe für eine begrenzte Zeit verwendet werden.
Kortison kann auf Dauer dazu führen, dass die Haut dünner und zunehmend empfindlicher wird. Auch andere Nebenwirkungen wie Pigmentstörungen sind möglich. Studien zufolge gibt es jedoch keine Anzeichen dafür, dass dieser Effekt von Dauer ist – sofern das Kortison nicht zu lange, zu häufig oder in zu starker Dosis genommen wurde.
Auch kann es passieren, dass das Kortison nach längerer Anwendungszeit nicht mehr so gut wirkt.
Behandlung mit Calcineurin-Hemmern
Wenn Kortisonpräparate nicht ausreichend geholfen haben oder nicht infrage kommen, kann ein*e Ärzt*in Calcineurin-Hemmer wie Pimecrolimus oder Tacrolimus verschreiben. Die Wirkstoffe verhindern, dass bestimmte Botenstoffe (Zytokine) in der Haut ausgeschüttet werden, sodass die Entzündungsreaktion abklingt. Calcineurin-Hemmer sind in Form von Salben oder Cremes erhältlich.
Im Gegensatz zu Kortison sind die Wirkstoffe Pimecrolimus oder Tacrolimus für eine langfristige Neurodermitis-Behandlung geeignet. Sie können auch auf empfindliche Bereiche wie Gesicht, Hals oder Genitalbereich aufgetragen werden. Für Kinder unter zwei Jahren sind Calcineurin-Hemmer jedoch nur im Einzelfall geeignet.
Lichttherapie (Phototherapie)
Wenn die Behandlung mit Salben oder Cremes nicht ausreicht, kann bei akuten Schüben zusätzlich eine Lichttherapie (Phototherapie) sinnvoll sein. Die betroffenen Bereiche werden mit ultraviolettem Licht (UV-Licht) in zunehmender Dosis bestrahlt. Dadurch wird die Entzündung gehemmt, und auch der Juckreiz kann sich zurückbilden.
In besonders schweren Fällen von Neurodermitis kann die sogenannte PUVA-Therapie helfen. Hierbei nehmen die Patient*innen vor der Bestrahlung das Medikament Psoralen ein. Psoralen verstärkt die Wirkung der Strahlen um ein Vielfaches (Psoralen + UVA = PUVA).
Besonders nach einer PUVA-Therapie ist die Haut sehr lichtempfindlich. Möglicherweise ist das Krebsrisiko durch die UV-Strahlung erhöht. Daher ist besonders es wichtig, dass die Behandelten während der Therapiephase auf ausreichenden Sonnenschutz achten.
Systemische Therapie: Medikamente zum Einnehmen
Manchmal reichen Salben oder Cremes nicht aus, um die Neurodermitis ausreichend zu lindern. Dann wird der*die Ärzt*in eine systemische Behandlung in Betracht ziehen. Das bedeutet: Die betroffene Person nimmt Medikamente ein, die auf den ganzen Körper wirken.
Häufig verwendete Medikamente zur innerlichen Therapie sind:
- Dupilumab: Bei mittelschweren bis schweren Formen der Neurodermitis kann der Antikörper vom Betroffenen selbst injiziert werden. Dupilumab wirkt spezifisch und hemmt die Bildung eines Entzündungsstoffes. In der Regel wird der Wirkstoff gut vertragen.
- Kortisonpräparate (Glukokortikoide): Sie kommen vor allem bei einem akuten Schub für eine vorübergehende Stoßtherapie zum Einsatz.
- Ciclosporin A: Der Wirkstoff hemmt die überschießende Immunreaktion und ist für die längerfristige Therapie der Neurodermitis geeignet.
- Antihistaminika (Antiallergika): Bei starkem Juckreiz können zusätzlich zu anderen Medikamenten Antihistaminika verschrieben werden. Inwieweit Antiallergika wie Cetirizin oder Loratadin das Jucken bei einer Neurodermitis tatsächlich stillen, ist jedoch unklar und von Person zu Person unterschiedlich.
- Antibiotika: In manchen Fällen kann eine innerliche antibiotische Neurodermitis-Behandlung notwendig sein – nämlich dann, wenn Bakterien die bereits geschädigte Haut besiedeln.
- Antimykotika: Auch Pilze können die Haut besiedeln, in dem Fall kommen Antimykotika zum Einsatz.
Ergänzende Behandlungsmöglichkeiten bei Neurodermitis
- Entspannungstechniken: Der oftmals quälende Juckreiz kann sich zu einem übermächtigen, die Lebensqualität beeinträchtigenden Problem entwickeln. Hier kann gezielte Entspannung Erleichterung bringen, z. B. mithilfe von autogenem Training.
- Psychotherapie: Sie kann empfehlenswert sein, wenn der Leidensdruck sehr hoch ist oder wenn Stress bei der Person einen akuten Schub auslöst.
- Schulungen: In speziellen Neurodermitis-Schulungen lernen die Betroffenen, mit der Erkrankung besser umzugehen.
- Selbsthilfegruppen: Vielen Betroffenen hilft es, sich in einer Selbsthilfegruppe mit Gleichgesinnten auszutauschen.
Neurodermitis: Diese Hausmittel helfen
Bei einem akuten Schub können feuchte Auflagen oder Wickel helfen, die Symptome zu lindern. Getränkt werden können diese mit folgenden Wirkstoffen:
- Unparfümierter Schwarztee enthält Gerbstoffe, die die Poren verengen – die Haut verliert dadurch weniger Feuchtigkeit. Sind die Augen betroffen, können die feuchten Teebeutel direkt auf die geschlossenen Lider gelegt werden. Ansonsten lassen sich Umschläge mit einem Aufguss aus abgekühltem schwarzen Tee tränken.
- Ein Aufguss aus Eichenrinde erzielt eine ähnliche Wirkung, er enthält sogar noch mehr Gerbstoffe. Eichenrinde gibt es beispielsweise in der Apotheke.
- Hamamelis, Kamille und Ringelblume haben pflegende Wirkung. Kamille wird allerdings nicht von allen Personen mit Neurodermitis vertragen.
So lässt sich Neurodermitis feststellen
Der massive Juckreiz und der Hautzustand mit typischen, immer wiederkehrenden Veränderungen geben bereits erste Hinweise darauf, dass es sich um eine Neurodermitis handeln könnte.
Bestimmte körperliche Merkmale können zur Diagnose beitragen: Menschen mit Neurodermitis haben beispielsweise öfter
- Schatten unter den Augen (übernächtigtes Aussehen),
- vertiefte Handlinien (Ichthyosis-Hände) oder
- eine doppelte Falte am Augenunterlid (sog. Dennie-Morgan-Falte).
Wichtig ist, dass andere Erkrankungen ausgeschlossen werden, die mit ähnlichen Symptomen einhergehen. Dazu zählen zum Beispiel Schuppenflechte oder ein Kontaktekzem. Gegebenenfalls wird dafür eine Gewebeprobe entnommen (Biopsie).
Allergietests bei Neurodermitis
Bei vielen Personen mit Neurodermitis reagiert das Immunsystem auf bestimmte Stoffe mit einer Abwehrreaktion. Eine solche allergische Form von Neurodermitis lässt sich anhand verschiedener Untersuchungen nachweisen:
Hauttests: Verschiedene Hauttests können Aufschluss darüber geben, wie empfindlich eine Person auf bestimmte Fremdstoffe reagiert. Dies können zum Beispiel Blütenpollen, Hausstaubmilben, Nahrungsmittel oder Tierhaare sein. Ein häufig verwendeter Allergietest ist der Prick-Test: Dabei werden Flüssigkeiten, in denen Allergene gelöst sind, durch kleine Kratzer in die Haut eingebracht oder mit Pflastern auf der Haut befestigt. Je nach Test steht das Ergebnis nach Minuten oder wenigen Tagen fest.
Laboruntersuchungen: Durch eine Blutuntersuchung kann festgestellt werden, ob sich im Blut Abwehrstoffe (Immunglobuline) befinden, welche die Entzündungsreaktion der Haut hervorrufen. Zum Beispiel kann die Konzentration von Immunglobulin E bei Menschen mit Neurodermitis erhöht sein.
Provokationstest: Haben die Untersuchungen ergeben, dass das Immunsystem tatsächlich überempfindlich reagiert, sagt dies noch nichts darüber aus, ob und wie sehr sich das tatsächlich auf die Neurodermitis auswirkt. Aufschluss kann ein Provokationstest geben: Dabei wird beobachtet, wie die Haut darauf reagiert, wenn die betreffende Person beispielsweise ein bestimmtes Nahrungsmittel zu sich nimmt.
Eliminationsdiät: Die Person verzichtet gezielt für eine Weile auf bestimmte Nahrungsmittel. Bessern sich die Beschwerden, deutet dies darauf hin, dass eine Nahrungsmittelunverträglichkeit die Neurodermitis-Schübe begünstigt.